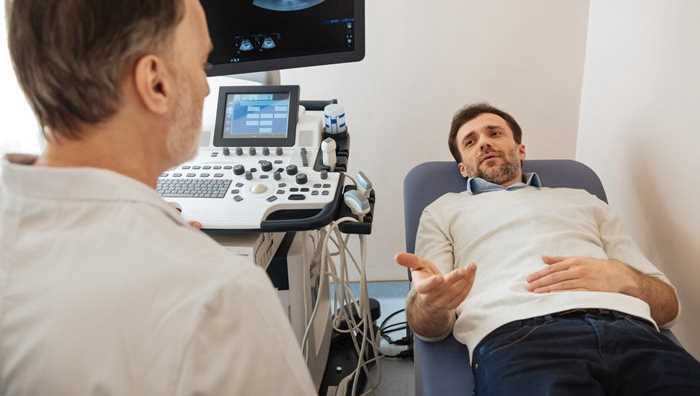
流產
流產的概述
1、定義
妊娠不足28周、胎兒體重不足1000g而終止妊娠者稱流產。流產發生于妊娠12周前者稱早期流產,發生在妊娠12周至不足28周者稱晚期流產。流產又分為自然流產和人工流產,自然流產的發病率占全部妊娠的15%左右,多數為早期流產。還有兩種特別流產類型:稽留流產和習慣性流產。
2、別稱
無。
3、發病部位
子宮。
4、傳染性
無傳染性。
5、高發人群
全身性疾病者,生殖器官異常者,內分泌異常者,強烈應激及不良習慣者,黃體酮缺乏或低下者。
6、科室
婦產科。
流產的典型症狀
1、流產的典型症狀
1.1、早期流產先出現陰道流血,發生在妊娠12周以內流產者,開始時絨毛與蛻膜分離,血竇開放,即開始出血。而后剝離的胚胎及血液刺激子宮收縮,排出胚胎,產生陣發性下腹部疼痛。當胚胎完全排出后,子宮收縮,血竇閉合,出血停止。
1.2、晚期流產的臨床過程與早產及足月產相似,先出現陣發性腹痛,后出現陰道流血。
1.3、根據妊娠周數及流產過程不同,自然流產時子宮大小、子宮頸口是否擴張以及是否破膜情況不同。
1.4、流產時檢查子宮大小、宮頸口是否擴張以及是否破膜,根據妊娠周數及流產過程不同而異。
2、流產的分類
2.1、先兆流產
指妊娠28周前,出現少量陰道流血或下腹痛,宮頸口未開,胎膜未破,子宮大小與妊娠時間相符,妊娠尚有希望繼續者。經休息及治療后,如流血停止或腹痛消失,妊娠可繼續進行;若流血增多或腹痛加劇,則可能發展為難免流產。
2.2、難免流產
指流產已不可避免。一般均由先兆流產發展而來,此時陰道流血增多,或陣發性腹痛加重,陰道流水(胎膜破裂)。婦科檢查宮頸口已擴張,或胚胎組織或胎囊堵塞于宮頸口內,子宮大小與停經月份相符或略小。B型超聲檢查僅見胎囊,無胚胎或無原始血管搏動者亦屬于此類型。
2.3、不全流產
指妊娠物已部分排出體外,尚有部分殘留于宮腔或宮頸內,均由先兆流產發展而來,屬于難免流產。由于宮腔內殘留部分妊娠物,影響子宮收縮,致使流血持續不止,流血過多可發生休克。婦科檢查發現宮頸口已擴張且有持續性血液自宮頸口內流出,子宮小于妊娠月份。
2.4、完全流產
指妊娠物已全部排出,陰道流血逐漸停止,腹痛亦隨之消失。婦科檢查發現宮頸口關閉,子宮接近正常大小。
流產的病因病機
1、胚胎方面的原因
胚胎發育異常為早期流產的主要原因。由于精子或卵子有缺陷,胚胎發育到一定程度就死亡了。檢查早期流產排出的組織,僅有羊膜囊而不見胚胎。
2、母體疾病的原因
母親患急性傳染病,病原經胎盤侵入胎兒,造成胎兒死亡;或由于母親高熱、中毒、引起子宮收縮而導致流產;母親患慢性疾病如心力衰竭、貧血、可使胎兒缺氧而死;或患有腎炎、慢性高血壓,因血管硬化引起胎盤病變而導致流產;還可能由于內分泌失調,如黃體功能不全、甲狀腺素缺乏等影響胚胎的正常發育,導致胎兒死亡而流產。
3、母體生殖器官疾患
如子宮發育不良、子宮畸形、子宮肌瘤、子宮頸口松弛,均易引起流產。
4、外界因素
孕婦受到如:含汞、鉛、鎘等等有害物質或有毒環境的影響。受到外界的物理因素,比如高溫、噪聲的干擾和影響,也可導致流產。
5、內分泌功能失調主要是孕婦體內黃體功能失調及甲狀腺功能低下。
6、免疫因素母體妊娠后,由于母兒雙方免疫不適應而導致母體排斥胎兒。
7、其他意外情況:如跌倒、過度勞累、撞擊、性生活、酗酒、吸煙、接觸有毒有害物質等,亦有造成流產的可能。
流產的檢查診斷鑒別方法
1、檢查項目
1.1、超聲診斷
一般在孕5~6周可見胎囊,孕6~7周可見胎芽,經陰道探頭比經腹早。當臨床尚無流產征象時,經超聲檢查即可發現枯萎孕卵。胎囊>20mm無卵黃囊或胎囊>25mm而無胎芽者,為枯萎孕卵。圖像僅見一較大胎囊內為無回聲區。
1.2、超聲診斷
由于內分泌異常所致流產,可根據不同情況測定激素,如疑黃體功能不全,可測定孕二醇觀察動態變化,選擇適當方法治療。
1.3、宮頸粘液結晶
雌激素能產生宮頸粘液結晶,而孕激素對結晶則有抑制作用。因此,在孕期檢查宮頸粘液結晶,可測知流產的預后。
1.4、基礎體溫
早期妊娠應保持高溫曲線,持續16周左右,逐漸正常。有流產先兆時如基礎體溫與正常妊娠相同,預后良好,若較正常妊娠降低者,預后不良。
2、診斷鑒別
2.1、先兆流產
停經后有少量陰道流血,伴輕微下腹脹痛、腰酸。婦科檢查宮口未開,子宮大小與停經周數相符;尿妊娠試驗陽性;B型超聲見胚囊大小、胎心、胎動情況與孕周相符。經保胎治療后部分可繼續妊娠。
2.2、難免流產
由先兆流產發展而來,流產已不可避免。陰道流血量增多,常超過月經量,下腹痛呈陣發性加劇。婦科檢查宮口已開大,有時可見胎膜或胚胎組織堵塞;子宮大小與妊娠周數相符或略小;尿妊娠試驗陽性或陰性。
2.3、不全流產
指妊娠產物已部分排出體外,尚有部分殘留在宮腔內。多發生于妊娠8~12周間。殘留組織影響宮縮血竇不能關閉,可致持續性流血,甚至休克,若不及時處理可危及生命。婦科檢查宮口開大或有胎盤組織堵塞;子宮較停經月份小。尿妊娠試驗陰性。反復出血易發生感染。
2.4、完全流產
妊娠產物已全部排出。多發生于孕8周之前或孕12周以后。陰道流血逐漸停止,腹痛逐漸消失,婦科檢查宮口已關閉,子宮接近正常大小。
2.5、稽留流產
指胚胎或胎兒在子宮內已死亡,尚未自然排出者。多數患者有過先兆流產症狀,此后子宮不再增大反而縮小,可有少量咖啡色分泌物;妊娠試驗陰性;婦科檢查宮口閉,子宮明顯小于停經周數;B型超聲提示無胎心。若胚胎死亡日久,胎盤組織機化與子宮粘連不易剝離,易感染;同時胎盤在自溶退變過程中,釋放凝血活酶,消耗大量纖維蛋白原致凝血功能障礙,導致彌散性血管內凝血(DIC)的發生。
2.6、習慣性流產
指自然流產連續發生3次或3次以上者。常發生在妊娠的同一時期,發展過程與一般流產相同。習慣性流產的診斷并不困難,難的是明確病因,才能防治。
流產的并發症
1、大失血
有時難免流產或不全流產可造成嚴重大失血,甚至休克。所以應積極處理。各種措施可同時進行。靜脈或肌注催產素或垂體后葉素10U。爭取給病人輸血。在沒有血庫的條件下,可動員醫務人員或其家屬獻血。確實一時得不到血,也可暫時靜脈滴注右旋糖酐。與此同時給予刮宮,在取出胎胚組織后,出血往往停止,即使在有感染存在的情況下也應將大塊的胚胎組織取出。隨后還應積極創造條件予以輸血。
2、感染
各型流產皆可合并感染,發生在不全流產者較多。感染常發生于用未經嚴密消毒的器械施行流產手術;器械損傷宮頸;或宮腔原有感染病灶,手術流產或自然流產后可引起感染擴散。此外,流產后(自然或人工流產)不注意衛生、過早性交等均可引起感染。
流產的防治方案
1、流產的預防方法
1.1、適齡懷孕,婦女最佳生育年齡為25-29歲,年齡過小會因身體發育不成熟容易流產,年齡過大會由于生殖功能減退、染色體易發生突變而容易造成自然流產。
1.2、自然流產發生后應間隔半年以上,待子宮完全復原、全身的氣血恢復后再懷孕。
1.3、做好孕前體檢,尤其是以往有流產史的女性更應做全面檢查,若發現有某方面的疾病,應先進行治療,等到疾病治愈后再懷孕。
1.4、懷孕后避免接觸有毒物質;避免劇烈運動;避免粗暴的性生活;不抽煙、不喝酒;少吃或不吃刺激性食物;避免不良情緒刺激,保持良好的心態;懷孕前后應避免接觸寵物;避免不潔性生活。同時,家屬應給予孕婦充分的理解和關愛。
2、流產的治療方法
2.1、女方陰道與宮頸排出物、男方精液細菌培養陽性者,根據藥敏試驗予以相應治療,直至痊愈,治療期間采用安全套避孕。
2.2、對子宮頸口松弛者,可根據以往流產發生的時間,在孕12-20周期間行宮頸口縫扎術,術前如有陰道炎症須醫治后再行手術。
2.3、屬染色體異常者,如再次妊娠,必須進行產前檢查,通過羊水細胞染色體核型分析,了解胎兒是否先天畸形,一旦發現異常,應及時終止妊娠。
2.4、宮腔粘連者,可服用活血化淤的中藥達到松解粘連的目的。
2.5、黃體功能不全者,可予黃體酮補充。若有受孕可能,自基礎體溫升高的第3~4天起,予以黃體酮,在確診已妊娠后,持續治療至妊娠第9~10周。




 繁體中文
繁體中文 簡體中文
簡體中文